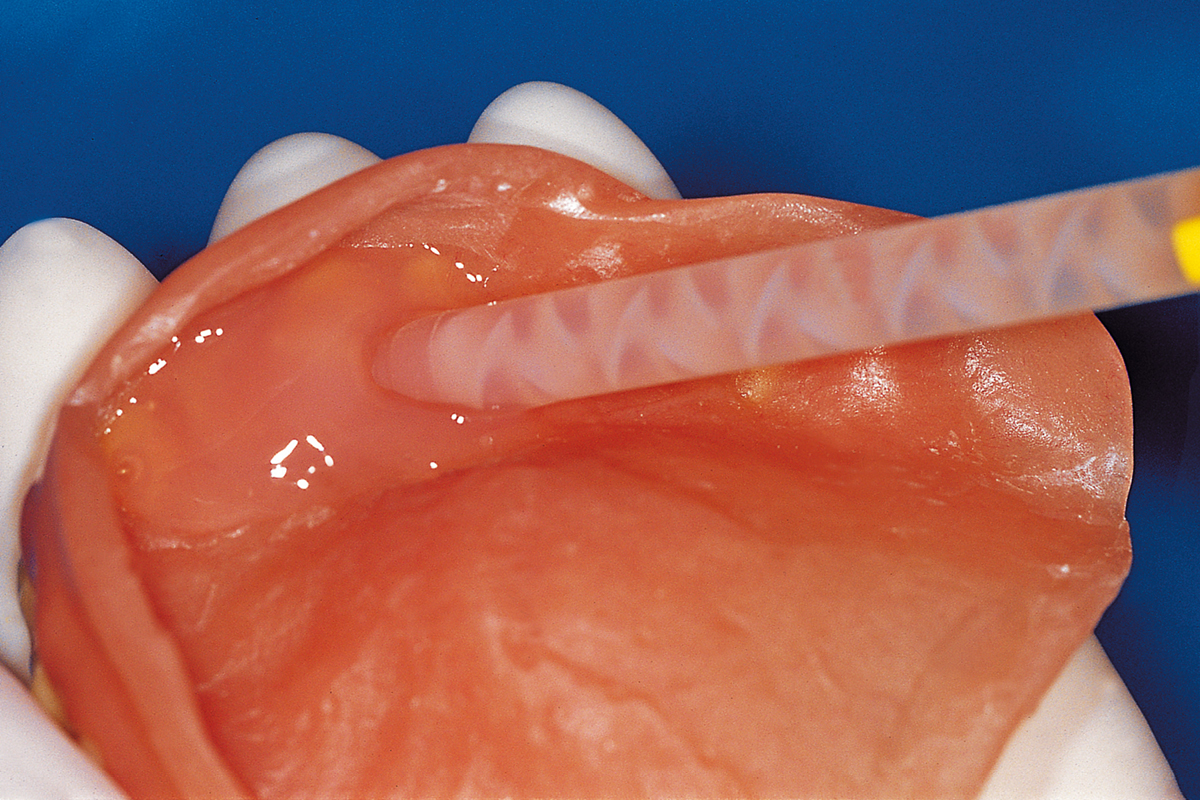
Objectif du rebasage des prothèses
Les matériaux de rebasage des prothèses amovibles sont largement utilisés en dentisterie pour remodeler les surfaces des prothèses en contact avec les tissus mous de la cavité buccale 1.
Ces matériaux sont très utiles dans une variété de situations cliniques. Dans la plupart des cas, les prothèses sont rebasées pour compenser les effets de la résorption osseuse qui se produit inévitablement dans les tissus ostéo-muqueux soumis à la compression de la prothèse.
Cependant, les matériaux de rebasage sont également utilisés en cas de fracture de la prothèse, de remodelage des crêtes alvéolaires 2–4palatoschisis 5en cas d’apparition de lésions des muqueuses 6 et dans le conditionnement des tissus mous après la période d’ostéo-intégration de l’implant 7 où ils sont également utiles pour absorber une partie de la charge masticatoire 4,8.
Types de rebasages de prothèses
On distingue généralement le rebasage direct du rebasage indirect selon que les procédures de rebasage des prothèses sont effectuées directement dans la bouche du patient ou sur un modèle par le prothésiste dentaire. Les deux types ont des avantages et des inconvénients. Par exemple, le rebasage direct présente l’avantage que le dentiste ne laisse jamais le patient sans prothèse. En outre, comme il ne nécessite pas l’intervention d’un prothésiste dentaire, ils est moins coûteux. Au contraire, le rebasage indirect entraîne des coûts supplémentaires, mais il est également plus précis et mieux fini que le rebasage direct.
Les matériaux pour le rebasage des prothèses peuvent être de différents types : thermopolymérisables (plus fréquemment utilisés dans les laboratoires dentaires) ou autopolymérisables (plus largement utilisés dans les cabinets dentaires en raison de leur application simple et rapide) 9,10. Toutefois, si l’on se base sur la consistance, les deux types de rebasage les plus courants et les plus connus sont le rebasage souple (« Soft Relining ») et le rebasage dur (« Hard Relining »).
Le terme « Soft Relining » désigne un type de matériaux résilients utilisés pour regarnir les surfaces de prothèses en contact avec la muqueuse buccale. Il s’agit généralement de polyvinylsiloxanes (silicones) ou de résines modifiées par des plastifiants. Les matériaux de rebasage souples doivent être élastiques et absorber la charge occlusale avec un effet d’amortissement. Ils peuvent ensuite être classés comme étant à court ou à long terme, selon qu’ils maintiennent leur résilience plus de 30 jours ou moins 11.
Le « Hard Relining » désigne un type de rebasage avec des matériaux non résilients, constitués de résines rigides telles que le polyméthacrylate de méthyle, qui sont également utilisées dans les bases de prothèses 5,6,12. Ces matériaux sont généralement moins populaires auprès des patients que les rebasages souples, qui sont considérés comme plus confortables, mais ils ont une durée de vie plus longue 10,13–15. De plus, le fait d’être fabriqués dans le même matériau que la prothèse, cela confère une plus grande rigidité à celle-ci.
Utilisations des différents rebasages
Chez les patients partiellement ou totalement édentés portant des prothèses amovibles, le phénomène de résorption osseuse est une constante inévitable et irréversible. Il arrive donc que quelque temps après la livraison des prothèses amovibles, celles-ci deviennent progressivement moins stables. Une solution possible peut être représentée dans ces cas par le rebasage avec Hard Relining, fait du même matériau que la base de prothèses.
Un cas différent est celui d’un patient qui reçoit une prothèse amovible de pré-extraction immédiatement après des extractions dentaires. Dans ce cas, il est préférable d’utiliser un matériau souple qui absorbe les charges masticatoires et ne libère pas de molécules (monomères), afin de ne pas interférer avec la cicatrisation des tissus. Le rebasage avec un matériau souple peut également être une solution en cas de lésions aux muqueuses sous la base de la prothèse.
Après la pose de l’implant, en prévision du remplacement de prothèses amovibles, il peut être utile de regarnir les prothèses avec des matériaux souples à maintenir pendant toute la période d’ostéo-intégration ainsi que, évidemment, et de les décharger dans les zones d’insertion de l’implant.
Dans les cas cliniques où les brides de prothèses doivent être restaurées, ou lorsque le corps de prothèses doit être épaissi pour une raison quelconque (ex. microfractures, etc.), une solution temporaire à ces situations est représentée par le rebasage avec Hard Relining.
Problèmes liés aux rebasages
Les matériaux de rebasage sont non invasifs, faciles à utiliser et plus économiques que la fabrication d’une nouvelle prothèse 14,16,17. Cependant, l’absence ou la mauvaise adhérence à la prothèse, la rugosité et les variations de dureté/élasticité des matériaux sont des facteurs favorables à l’accumulation microbienne qui compromettent gravement la durabilité des rebasages 5,18.
D’autre part, la présence de défauts de surface et de porosité est un problème commun à tous les matériaux de rebasage, qui ont donc tendance, avec le temps, à capter les molécules odorantes et pigmentées 10,19, à absorber l’eau 10,18,20, à changer de couleur 3,16 devenant par conséquent pas entièrement désinfectables par les patients et destinés à être remplacés à plus ou moins brève échéance 21. En outre, le durcissement prématuré du matériau en résine dû à la solubilisation des plastifiants 6,18 est un problème souvent rencontré avec les matériaux de rebasage rigides ou semi-rigides.
Le succès du rebasage dépend toutefois largement de la force d’adhérence entre le matériau et la base de la prothèse en résine 1,2. Le manque d’adhésion entre ces deux composants, dû à une liaison inefficace avec la prothèse ou à une faible force de cohésion, entraîne le détachement du rebasage lui-même et la colonisation bactérienne, ce qui diminue sa longévité et augmente le risque de stomatites. Selon Ahmad et al. 1, une meilleure adhésion est obtenue lorsque les propriétés chimiques des matériaux sont similaires. L’adhésion des rebasants aux polymères de base dépend de la composition chimique des matériaux concernés 12 et est influencée par le type de résine, le cycle thermique et le traitement de surface 12,18. C’est pour cette raison également que les rebasages souples (« Soft Relining ») sont moins durables que les rebasages durs qui sont réalisés avec des matériaux plus similaires à ceux de la base de la prothèse.
Il a également été démontré que l’application des rebasages 14,15, les traitements de surface à l’acide peracétique ou la silicatisation tribologique-chimique 22,23 et les modifications physico-mécaniques résultant de la désinfection préventive des bases de la prothèse 21,24,25, améliorent l’adhérence des surfaces, réduisent la rugosité et maintiennent plus longtemps les caractéristiques mécaniques des matériaux.
Conclusions
Les rebasages de prothèses sont reconnus comme étant des matériaux importants et économiques qui peuvent être utilisés dans de nombreuses situations cliniques. Bien que beaucoup d’entre eux puissent encore être améliorés sous divers aspects afin de garantir une plus longue durée des rebasages, il s’agit en tout cas de solutions provisoires, utiles pour différer dans le temps la réalisation d’une nouvelle prothèse qui, tôt ou tard, devra être faite.
Bibliographie
1. Ahmad, F., Dent, M. & Yunus, N. Shear bond strength of two chemically different denture base polymers to reline materials. J. Prosthodont. Off. J. Am. Coll. Prosthodont. 18, 596–602 (2009).
2. Urban, V. M. et al. Effect of water-bath post-polymerization on the mechanical properties, degree of conversion, and leaching of residual compounds of hard chairside reline resins. Dent. Mater. Off. Publ. Acad. Dent. Mater. 25, 662–671 (2009).
3. Moffa, E. B. et al. Colour stability of relined dentures after chemical disinfection. A randomised clinical trial. J. Dent. 39 Suppl 3, e65-71 (2011).
4. Kasuga, Y. et al. Basic evaluation on physical properties of experimental fluorinated soft lining materials. Dent. Mater. J. 30, 45–51 (2011).
5. Zarb, G. A., Carlsson, G. E. & Bolender, C. L. Boucher’s Prosthodontic Treatment for Edentulous Patients. (Mosby-Year Book, 2013).
6. Anusavice, K. J., Shen, C. & Rawls, H. R. Phillips’ science of dental materials. (Elsevier Health Sciences, 2012).
7. Saravanan, M., Kumar, A., Padmanabhan, T. V. & Banu, F. Viscoelastic properties and antimicrobial effects of soft liners with silver zeolite in complete dental prosthesis wearers: an in vivo study. Int. J. Prosthodont. 28, 265–269 (2015).
8. Lassila, L. V. J., Mutluay, M. M., Tezvergil-Mutluay, A. & Vallittu, P. K. Bond strength of soft liners to fiber-reinforced denture-base resin. J. Prosthodont. Off. J. Am. Coll. Prosthodont. 19, 620–624 (2010).
9. Cha, H.-S., Yu, B. & Lee, Y.-K. Changes in stress relaxation property and softness of soft denture lining materials after cyclic loading. Dent. Mater. Off. Publ. Acad. Dent. Mater. 27, 291–297 (2011).
10. Dimiou, A. M., Michalakis, K. & Pissiotis, A. Influence of thickness increase of intraoral autopolymerizing hard denture base liners on the temperature rise during the polymerization process. J. Prosthet. Dent. 111, 512–520 (2014).
11. International Organization for Standardization. Dentistry-Soft Lining Materials for Removable Dentures Part 2: Materials for Long-Term Use. (1999).
12. Mese, A. & Guzel, K. G. Effect of storage duration on the hardness and tensile bond strength of silicone- and acrylic resin-based resilient denture liners to a processed denture base acrylic resin. J. Prosthet. Dent. 99, 153–159 (2008).
13. Liao, W.-C., Pearson, G. J., Braden, M. & Wright, P. S. The interaction of various liquids with long-term denture soft lining materials. Dent. Mater. Off. Publ. Acad. Dent. Mater. 28, e199-206 (2012).
14. Usta Kutlu, I., Yanikoğlu, N. D., Kul, E., Duymuş, Z. Y. & Sağsöz, N. P. Effect of sealer coating and storage methods on the surface roughness of soft liners. J. Prosthet. Dent. 115, 371–376 (2016).
15. Mante, F. K., Mante, M. O. & Petropolous, V. C. In vitro changes in hardness of sealed resilient lining materials on immersion in various fluids. J. Prosthodont. Off. J. Am. Coll. Prosthodont. 17, 384–391 (2008).
16. Nowakowska-Toporowska, A., Raszewski, Z. & Wieckiewicz, W. Color change of soft silicone relining materials after storage in artificial saliva. J. Prosthet. Dent. 115, 377–380 (2016).
17. Pinto, L. de R., Acosta, E. J. T. R., Távora, F. F. F., da Silva, P. M. B. & Porto, V. C. Effect of repeated cycles of chemical disinfection on the roughness and hardness of hard reline acrylic resins. Gerodontology 27, 147–153 (2010).
18. Takahashi, J. M. F. K., Consani, R. L. X., Henriques, G. E. P., Nóbilo, M. A. de A. & Mesquita, M. F. Effect of accelerated aging on permanent deformation and tensile bond strength of autopolymerizing soft denture liners. J. Prosthodont. Off. J. Am. Coll. Prosthodont. 20, 200–204 (2011).
19. Ohkubo, T., Oizumi, M. & Kobayashi, T. Influence of methylmercaptan on the bonding strength of autopolymerizing reline resins to a heat-polymerized denture base resin. Dent. Mater. J. 28, 426–432 (2009).
20. Bail, M., Jorge, J. H., Urban, V. M. & Campanha, N. H. Surface roughness of acrylic and silicone-based soft liners: in vivo study in a rat model. J. Prosthodont. Off. J. Am. Coll. Prosthodont. 23, 146–151 (2014).
21. Izumida, F. E. et al. Surface roughness and Candida albicans biofilm formation on a reline resin after long-term chemical disinfection and toothbrushing. J. Prosthet. Dent. 112, 1523–1529 (2014).
22. Cavalcanti, Y. W., Bertolini, M. M., Cury, A. A. D. B. & da Silva, W. J. The effect of poly(methyl methacrylate) surface treatments on the adhesion of silicone-based resilient denture liners. J. Prosthet. Dent. 112, 1539–1544 (2014).
23. Hamanaka, I., Shimizu, H. & Takahashi, Y. Bond strength of a chairside autopolymerizing reline resin to injection-molded thermoplastic denture base resins. J. Prosthodont. Res. 61, 67–72 (2017).
24. Machado, A. L., Breeding, L. C., Vergani, C. E. & da Cruz Perez, L. E. Hardness and surface roughness of reline and denture base acrylic resins after repeated disinfection procedures. J. Prosthet. Dent. 102, 115–122 (2009).
25. Badaró, M. M. et al. In Vitro Evaluation of Resilient Liner after Brushing with Conventional and Experimental Ricinus communis-Based Dentifrices. J. Prosthodont. Off. J. Am. Coll. Prosthodont. 28, e857–e862 (2019).
Voulez-vous plus d'informations sur les produits et solutions Zhermack Dental?
Contactez-nous

 Depuis plus de 40 ans, Zhermack SpA est l’un des plus importants producteurs et distributeurs internationaux d’alginates, de gypse et de composés silicones pour le secteur dentaire. Elle a également développé des solutions pour les secteurs industriels et du bien-être.
Zhermack SpA - Via Bovazecchino, 100 - 45021 Badia Polesine (RO), Italy.
Depuis plus de 40 ans, Zhermack SpA est l’un des plus importants producteurs et distributeurs internationaux d’alginates, de gypse et de composés silicones pour le secteur dentaire. Elle a également développé des solutions pour les secteurs industriels et du bien-être.
Zhermack SpA - Via Bovazecchino, 100 - 45021 Badia Polesine (RO), Italy.


