Il est clairement établi dans la littérature que les procédures techniques de réalisation d’une prothèse fixe sur implants multiples constituent des phases fondamentales pour le succès des reconstructions [1–3].
Cet article abordera donc les procédures techniques inhérentes à la réalisation d’une prothèse fixe sur implants multiples afin de clarifier un aspect souvent sous-estimé par le dentiste.
Préambule
Il semble nécessaire de spécifier dès à présent que les phases techniques de la réalisation de ces prothèses peuvent varier selon les cas cliniques et le type de reconstruction [4–7].
De plus, avec les technologies numériques, tout cela devient encore plus complexe car les flux de travail se multiplient [8,9].
Pour être clair, on peut tout de même identifier une ligne directrice commune entre les procédés analogiques, analogiques/numériques et uniquement numériques.
Avant toute chose, on peut dire que tous les flux de travail de laboratoire commencent toujours par une empreinte sur implants, qui peut être réalisée avec des matériaux conventionnels ou via un scanner intra-oral.
Toutes les phases suivantes, présentées dans le paragraphe ci-dessous, partent de là.
Les six phases de réalisation
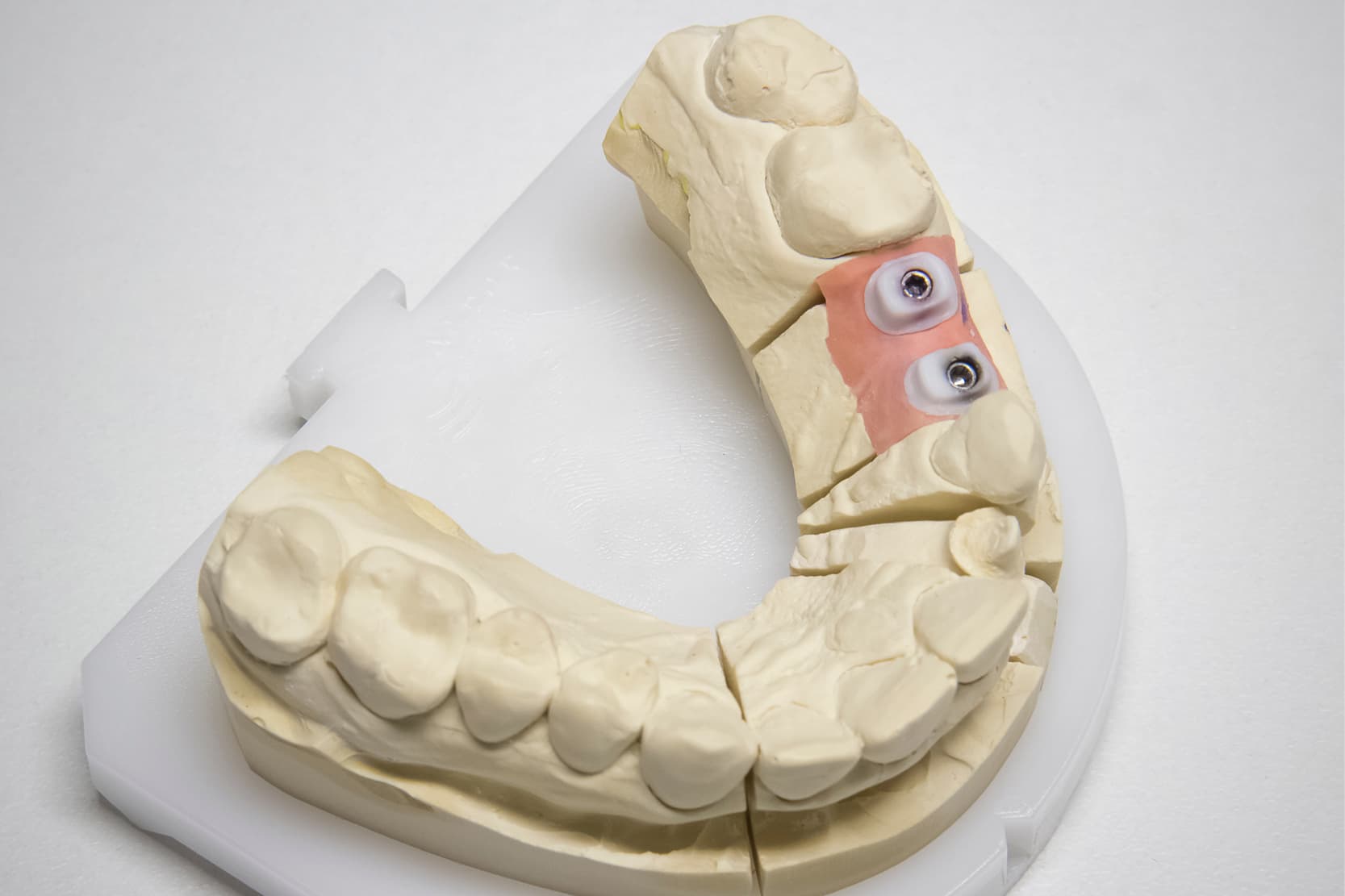
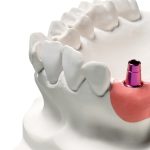
1. Obtention du maître modèle avec les implants analogiques, du modèle antagoniste et mise en articulation.
Les modèles pourront être en plâtre, en résine imprimés en 3D ou uniquement numériques et la mise en articulation pourra se faire sur un articulateur mécanique ou numérique.
2. Réalisation d’une clé de vérification dans un matériau non flexible (« verification jig »), généralement en plâtre, qui connecte les implants analogiques sur le maître modèle en plâtre ou imprimé en 3D.
Cette clé sera testée dans la bouche du patient par le dentiste et renvoyée au technicien pour vérifier l’adéquation entre le modèle de laboratoire et la situation clinique. Il faut préciser qu’avec un flux de travail uniquement numérique, cette phase ne peut être effectuée qu’en utilisant des matériaux fraisables (barres en aluminium ou en chrome-cobalt) qui, toutefois, ne s’avèrent pas toujours fidèles car ils peuvent quand même fléchir après le vissage dans la cavité buccale [9,10].
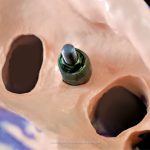
3. Modelage en cire (analogique ou numérique).
Pendant cette phase, le prothésiste dentaire crée physiquement (en cire) ou numériquement dans le logiciel de CAO le dessin de la structure qui connecte entre eux les implants analogiques.
4. Fabrication de la structure de connexion par des techniques analogiques ou numériques.
Parmi les techniques analogiques, la principale est la technique de la fonderie à la cire perdue, encore aujourd’hui largement utilisée pour réaliser des structures métalliques avec différents alliages (comme le chrome-cobalt).
Les techniques numériques sont quant à elles divisées en technologies additives et soustractives.
Dans les premières, la fusion sélective par laser est certainement la technique d’impression 3D la plus utilisée pour les métaux. Elle permet de réaliser une structure pleine grâce à un laser puissant qui fond un lit de poudre métallique couche par couche [11].
Au contraire, les techniques soustractives permettent d’obtenir la structure à partir d’un bloc de matière plein, déjà fondu industriellement [8].
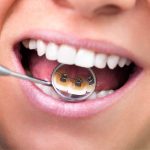
Dans tous les cas, toutefois, cette structure est testée dans la bouche du patient pour vérifier la passivité sur les connexions, par un examen clinique et/ou des radiographies, via le test de Sheffield [1]. En effet, il est établi que toute imprécision de la prothèse sur les implants peut accroître le risque de complications mécaniques comme une perte de précharge des vis de serrage, la rupture de ces vis ou des piliers intermédiaires, des fissures ou la rupture des matériaux de revêtement [1,12,13].
Il n’existe pour le moment aucune preuve évidente du fait que la présence de tensions structurelles puisse accroître également le risque de complications biologiques (mucosites, maladies péri-implantaires) ; il convient toutefois de rechercher la passivité de la structure dans une reconstruction sur implants multiples [14].
Ainsi, si une structure s’avère ne pas être passive, il faudra recommencer cette phase en utilisant les informations que le dentiste fournira au technicien concernant la position correcte des implants/piliers intermédiaires.
5. Application du matériau de revêtement à la structure, le cas échéant [2].
Au cours de cette étape, le prothésiste dentaire va réaliser le bourrage de la résine ou la céramisation de la structure, en fonction du type de matériau choisi par le dentiste.
Il est intéressant de noter que cette étape pourrait introduire des écarts de précision sur les connexions de la structure. En effet, il a été montré que la céramisation de structures métalliques peut générer des écarts au niveau des connexions implant-prothèse parfois supérieurs à ceux engendrés avec les techniques numériques de réalisation de la structure (fusion sélective par laser, fraisage) [2].
Toutefois, bien que ces erreurs ne semblent pas significatives du point de vue clinique, il convient de prendre en considération ce facteur également à la lumière de ce que nous avons dit précédemment sur la passivité de la structure. Il serait donc opportun d’avoir une structure qui s’adapte bien aux implants sous-jacents lors du test de passivité de la barre.
6. Finition et polissage du produit final.
Pendant cette phase, le technicien devra faire très attention à polir correctement la prothèse, non seulement le matériau de revêtement, mais également le matériau de la structure qui, au niveau des connexions, s’avère souvent au contact avec les tissus mous du patient et constitue donc un possible site d’accumulation de plaque dentaire et de biofilm [15,16].
Conclusions
En résumé, on peut dire que les étapes techniques de réalisation d’une prothèse fixe sur implants multiples sont différentes et peuvent s’avérer extrêmement complexes si on prend en considération les différents flux de travail.
Aujourd’hui, le prothésiste dentaire doit savoir associer ses compétences dans les matériaux et les anciennes techniques de travail avec les flux de travail actuels et les nouvelles techniques de production numérique afin de garantir au dentiste et au patient une prothèse parfaite.
Pour la réalisation des modèles en plâtre, Zhermack propose plusieurs produits très performants.
Elite Dental Stones est la large gamme de plâtres Zhermack, à faible expansion et capable de répondre aux diverses exigences des prothésistes dentaires. Avec ses plâtres de type 3 et de type 4, Elite Dental Stones fournit des solutions spécifiques et distinctes, allant de la réalisation de modèles antagonistes au développement de maîtres modèles.
Bibliographie
[1] Rutkunas V, Dirse J, Kules D, Mischitz I, Larsson C, Janda M. Misfit simulation on implant prostheses with different combinations of engaging and nonengaging titanium bases. Part 2: Screw resistance test. J Prosthet Dent 2022:S0022-3913(22)00286-4. https://doi.org/10.1016/j.prosdent.2022.04.027.
[2] Revilla-León M, Sánchez-Rubio JL, Pérez-López J, Rubenstein J, Özcan M. Discrepancy at the implant abutment-prosthesis interface of complete-arch cobalt-chromium implant frameworks fabricated by additive and subtractive technologies before and after ceramic veneering. J Prosthet Dent 2021;125:795–803. https://doi.org/10.1016/j.prosdent.2020.03.018.
[3] Thakur J, Parlani S, Shivakumar S, Jajoo K. Accuracy of marginal fit of an implant-supported framework fabricated by 3D printing versus subtractive manufacturing technique: A systematic review and meta-analysis. J Prosthet Dent 2023;129:301–9. https://doi.org/10.1016/j.prosdent.2021.05.010.
[4] Lops, D., Bruna, E., & Fabianelli, A. (2014). La protesi implantare. Dental Cadmos, 6(82), 386. n.d.
[5] Ortensi L, Ortensi M, Minghelli A, Grande F. Implant-Supported Prosthetic Therapy of an Edentulous Patient: Clinical and Technical Aspects. Prosthesis 2020;2:140–52. https://doi.org/10.3390/prosthesis2030013.
[6] Pellegrino G, Basile F, Relics D, Ferri A, Grande F, Tarsitano A, et al. Computer-Aided Rehabilitation Supported by Zygomatic Implants: A Cohort Study Comparing Atrophic with Oncologic Patients after Five Years of Follow-Up. JCM 2020;9:3254. https://doi.org/10.3390/jcm9103254.
[7] Ovchinnik V, Karatas B, Yilmaz B, McGlumphy EA. Fabrication of an implant-supported fixed complete denture using multiple digital technologies for a patient with a perioral burn: A clinical report. The Journal of Prosthetic Dentistry 2018;120:161–7. https://doi.org/10.1016/j.prosdent.2017.10.026.
[8] Masri R, Driscoll C. Odontoiatria digitale: Presupposti teorici e applicazioni cliniche. Edra; 2017.
[9] Alghazzawi TF. Advancements in CAD/CAM technology: Options for practical implementation. Journal of Prosthodontic Research 2016;60:72–84. https://doi.org/10.1016/j.jpor.2016.01.003.
[10] Anusavice KJ, Shen C, Rawls HR. Phillips’ science of dental materials. 12th edition. Elsevier Health Sciences; 2012.
[11] Revilla-León M, Sadeghpour M, Özcan M. A Review of the Applications of Additive Manufacturing Technologies Used to Fabricate Metals in Implant Dentistry. Journal of Prosthodontics 2020;29:579–93. https://doi.org/10.1111/jopr.13212.
[12] Ortorp A, Jemt T, Wennerberg A, Berggren C, Brycke M. Screw preloads and measurements of surface roughness in screw joints: an in vitro study on implant frameworks. Clin Implant Dent Relat Res 2005;7:141–9. https://doi.org/10.1111/j.1708-8208.2005.tb00058.x.
[13] Jemt T. A retro-prospective effectiveness study on 3448 implant operations at one referral clinic: A multifactorial analysis. Part II: Clinical factors associated to peri-implantitis surgery and late implant failures. Clin Implant Dent Relat Res 2017;19:972–9. https://doi.org/10.1111/cid.12538.
[14] Goodacre CJ, Bernal G, Rungcharassaeng K, Kan JYK. Clinical complications with implants and implant prostheses. J Prosthet Dent 2003;90:121–32. https://doi.org/10.1016/S0022-3913(03)00212-9.
[15] Batak B, Çakmak G, Johnston WM, Yilmaz B. Surface roughness of high-performance polymers used for fixed implant-supported prostheses. The Journal of Prosthetic Dentistry 2021;126:254.e1-254.e6. https://doi.org/10.1016/j.prosdent.2020.11.029.
[16] Bollen CML, Papaioanno W, Van Eldere J, Schepers E, Quirynen M, Van Steenberghe D. The influence of abutment surface roughness on plaque accumulation and peri-implant mucositis. Clinical Oral Implants Research 1996;7:201–11. https://doi.org/10.1034/j.1600-0501.1996.070302.x.
Vous souhaitez plus d'informations sur les produits et solutions Zhermack Dental ?
Contactez-nous

 Depuis plus de 40 ans, Zhermack SpA est l’un des plus importants producteurs et distributeurs internationaux d’alginates, de gypse et de composés silicones pour le secteur dentaire. Elle a également développé des solutions pour les secteurs industriels et du bien-être.
Zhermack SpA - Via Bovazecchino, 100 - 45021 Badia Polesine (RO), Italy.
Depuis plus de 40 ans, Zhermack SpA est l’un des plus importants producteurs et distributeurs internationaux d’alginates, de gypse et de composés silicones pour le secteur dentaire. Elle a également développé des solutions pour les secteurs industriels et du bien-être.
Zhermack SpA - Via Bovazecchino, 100 - 45021 Badia Polesine (RO), Italy.


