12
Dic
Le fasi cliniche convenzionali per la realizzazione di protesi fissa su impianto singolo
L’implantoprotesi è la selezione, la realizzazione, il posizionamento e la riabilitazione di uno o più denti mancanti e delle loro strutture associate per mezzo di impianti dentali. (1) Nello specifico, la realizzazione di una protesi fissa su un singolo impianto dentale viene definita corona a supporto implantare. (1)
In caso di mancanza di un singolo elemento dentale, la corona a supporto implantare è un tipo di riabilitazione protesica sempre più spesso utilizzata. (2)
Ad oggi, la sostituzione di un dente mancante può essere inserita tra le indicazioni classiche per la realizzazione di protesi fissa su impianto singolo. (3,4) Nonostante possano emergere alcune complicanze, si è visto in letteratura che la percentuale di sopravvivenza di questo tipo di protesi nel tempo (5-10 anni) è elevata. (5-7)
Procedura clinica convenzionale
Le fasi cliniche per la realizzazione di una protesi fissa su impianto singolo, sia essa cementata o avvitata, possono variare a seconda del caso clinico e della tipologia di riabilitazione protesica. (8)
Si descriverà in seguito la procedura convenzionale, evitando di menzionare eventuali tecniche alternative.
Vediamo adesso le fasi cliniche convenzionali per la realizzazione di protesi fissa su impianto singolo.
Scopertura chirurgica e vite di guarigione
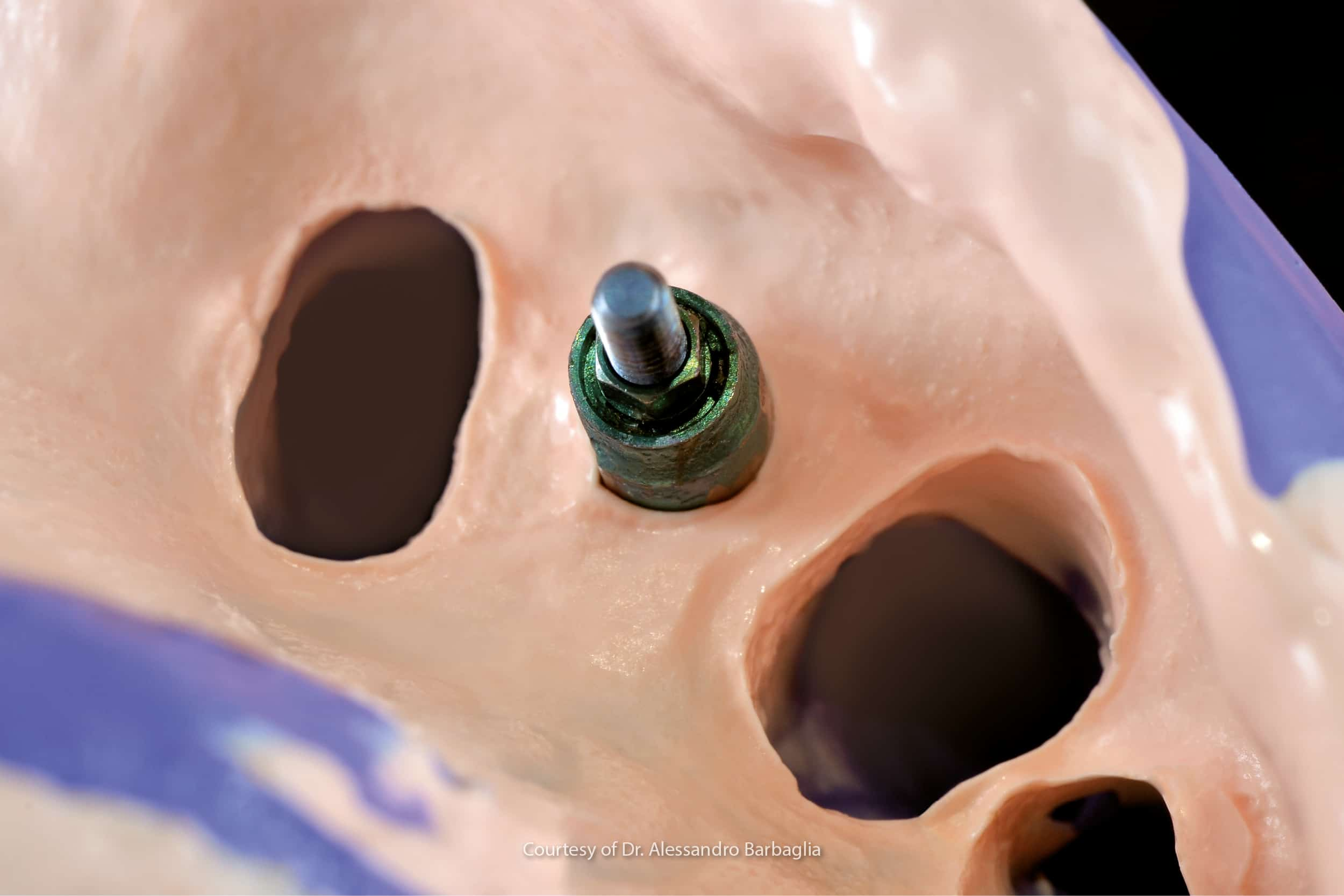
Dopo aver rispettato le corrette tempistiche dell’osteointegrazione, anche in base ai distretti anatomici interessati, si procederà alla scopertura chirurgica dell’emergenza implantare.
Una volta creato un accesso all’emergenza dell’impianto, verrà rimossa la vite tappo a protezione delle connessioni implantari e verrà sostituita con una vite di guarigione di diametro e altezza specifiche al caso clinico.
La vite di guarigione andrà a guidare la guarigione dei tessuti molli nella creazione di un tunnel mucoso tra la connessione implantare e la cavità orale propriamente detta, semplificando la successiva riabilitazione protesica.
Questa procedura non viene seguita quando:
- l’approccio chirurgico è “one step”, ovvero quando viene inserita la vite di guarigione contestualmente al posizionamento implantare (9);
- l’impianto posizionato non è “bone level”, cioè con testa implantare a livello della cresta ossea, bensì “tissue level”, ossia presenta un colletto liscio transmucoso che permette un adattamento tissutale contestuale all’osteointegrazione. (10)
Solo dopo aver atteso il tempo necessario per la completa guarigione e la maturazione dei tessuti peri-implantari, il quale può essere influenzato dalla tipologia della chirurgia, dalla tipologia della vite di guarigione e dalla quantità di gengiva cheratinizzata (11), si può procedere con la fondamentale fase di impronta.
Fase di impronta analogica o digitale
Questo processo può essere eseguito mediante tecniche analogiche, utilizzando diversi tipi di materiali (tra cui polivinilsilossani e polieteri) e diverse tipologie di tecniche (tra cui tecniche a strappo, o closed tray, e a pickup, o open tray). (12,13) In alternativa, entrando in un workflow digitale, si può optare per una scansione intraorale. (14)
A livello analogico o digitale, in corrispondenza della connessione di pick up ed in continuità con lo scan body, viene posizionato l’analogo dell’impianto. In questo modo si ottiene in positivo un modello con all’interno la posizione spaziale tridimensionale dell’impianto. (15)
Quest’ultima è fondamentale, poiché il tecnico andrà a realizzare su di essa la futura riabilitazione. Ne deriva che occorre prestare massima attenzione a tutte le fasi di impronta per non compromettere il risultato finale.
Vuoi saperne di più?
Leggi l’approfondimento dedicato al confronto tra impronta analogica e digitale
A seconda del caso clinico specifico e del tipo di protesi prescritta dall’odontoiatra (cementata, avvitata, etc.), possono essere necessarie delle fasi intermedie prima della consegna del manufatto finale.
Alcuni aspetti fondamentali da verificare
Durante le varie prove sono da controllare molteplici aspetti che possono inficiare il buon esito della terapia riabilitativa:
- il regolare accoppiamento delle connessioni (anche mediante una radiografia di controllo) (16);
- il corretto rapporto occlusale con l’antagonista, in massima intercuspidazione durante i movimenti di disclusione in lateralità, protrusiva e retrusiva;
- l’adeguatezza dei contatti interprossimali (17,18), da verificare con l’aiuto del filo interdentale.
La corona, superati tutti questi controlli, potrà essere definitivamente consegnata al paziente ed entrerà in follow up periodico.
Hydrorise System è la gamma completa di siliconi per addizione Zhermack per la presa d’impronta sia su impianti che su monconi naturali ed è pensata per i professionisti che ricercano soluzioni ad elevate performance.
Bibliografia
- The Glossary of Prosthodontic Terms: Ninth Edition. J Prosthet Dent 2017;117: e1-e105 n.d.
- Behneke N, Schramm-Scherer B, Behneke G, Schmitz R. Zur Differentialindikation bei Einzelzahnverlust—Einzelzahnspätimplantat oder Adhäsivbrücke. Z Zahnärztl Implantol 1988;4:135–138.
- Alkbretsson T, Dahl E, Enbom L, Engevall S, Engquist B, Eriksson AR, et al. Osseointegrated oral implants. A Swedish multicenter study of 8139 consecutively inserted Nobelpharma implants. J Periodontol 1988;59:287–296.
- Apse P, Zarb GA, Schmitt A, Lewis DW. The longitudinal effectiveness of osseointegrated dental implants. The Toronto study: Peri-implant mucosal response. Int J Periodont Rest Dent 1991;11:95–108.
- Jung, R. E., Pjetursson, B. E., Glauser, R., Zembic, A., Zwahlen, M., & Lang, N. P. (2008). A systematic review of the 5‐year survival and complication rates of implant‐supported single crowns. Clinical oral implants research, 19(2), 119-130.
- Hjalmarsson, L., Gheisarifar, M., & Jemt, T. (2016). A systematic review of survival of single implants as presented in longitudinal studies with a follow-up of at least 10 years. Eur J Oral Implantol, 9(Suppl 1), S155-62.
- Tey, V. H., Phillips, R., & Tan, K. (2017). Five‐year retrospective study on success, survival and incidence of complications of single crowns supported by dental implants. Clinical oral implants research, 28(5), 620-625.
- Lops, D., Bruna, E., & Fabianelli, A. (2014). La protesi implantare. Dental Cadmos, 6(82), 386. n.d.
- Assaf, M., & Alaa’Z, A. G. (2014). Screw-retained crown restorations of single implants: A step-by-step clinical guide. European journal of dentistry, 8(04), 563-570.
- Fernández-Formoso N, Rilo B, Mora MJ, Martínez-Silva I, Díaz-Afonso AM. Radiographic evaluation of marginal bone maintenance around tissue level implant and bone level implant: a randomised controlled trial. A 1-year follow-up. Journal of Oral Rehabilitation 2012;39:830–7. https://doi.org/10.1111/j.1365-2842.2012.02343.x.
- Mattheos, N., Vergoullis, I., Janda, M., & Miseli, A. (2021). The implant supracrestal complex and its significance for long-term successful clinical outcomes. The International journal of prosthodontics, 34(1), 88-100.
- https://magazine.zhermack.com/studio/implantologia-impronta-pick-up-e-impronta-a-strappo/
- Chee, W., & Jivraj, S. (2006). Impression techniques for implant dentistry. British dental journal, 201(7), 429-432.
- Marques, S., Ribeiro, P., Falcão, C., Lemos, B. F., Ríos-Carrasco, B., Ríos-Santos, J. V., & Herrero-Climent, M. (2021). Digital impressions in implant dentistry: A literature review. International journal of environmental research and public health, 18(3), 1020.
- Mühlemann, S., Greter, E. A., Park, J. M., Hämmerle, C. H., & Thoma, D. S. (2018). Precision of digital implant models compared to conventional implant models for posterior single implant crowns: A within‐subject comparison. Clinical oral implants research, 29(9), 931-936.
- Papavassiliou, H., Kourtis, S., Katerelou, J., & Chronopoulos, V. (2010). Radiographical evaluation of the gap at the implant‐abutment interface. Journal of Esthetic and Restorative Dentistry, 22(4), 235-250.
- Boyarsky, H. P., Loos, L. G., & Leknius, C. (1999). Occlusal refinement of mounted casts before crown fabrication to decrease clinical time required to adjust occlusion. The Journal of prosthetic dentistry, 82(5), 591-594.
- Hellsing, G. (1988). Occlusal adjustment and occlusal stability. The Journal of prosthetic dentistry, 59(6), 696-702.
Vuoi maggiori informazioni sui prodotti e le soluzioni Dental di Zhermack?
Contattaci


 Zhermack SpA è da oltre 40 anni tra i maggiori produttori e distributori internazionali di alginati, gessi e composti siliconici per il settore dentale, oltre a tutta la gamma di prodotti destinati a diversi settori industriali e al mondo del benessere.
Zhermack SpA è da oltre 40 anni tra i maggiori produttori e distributori internazionali di alginati, gessi e composti siliconici per il settore dentale, oltre a tutta la gamma di prodotti destinati a diversi settori industriali e al mondo del benessere.



